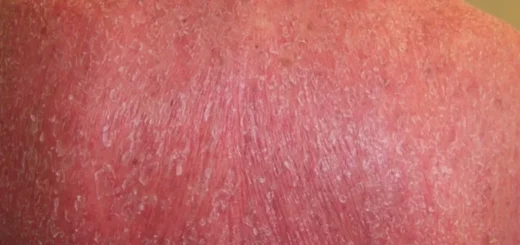
Tiña corporis o tiña circinata
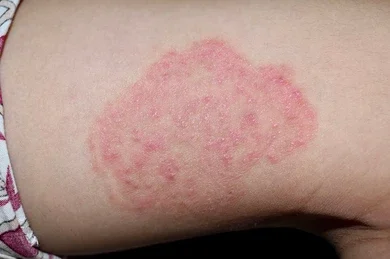
La tiña corporis, también conocida como tiña circinata, es una infección fúngica superficial de la piel causada por hongos dermatofitos. Estos hongos pueden infectar varias áreas del cuerpo, incluyendo la cara y los brazos, aunque pueden afectar cualquier parte de la piel. La infección se presenta comúnmente en áreas expuestas del cuerpo debido al contacto directo con fuentes infectadas, como mascotas u otras personas.
La presentación clínica típica de la tiña corporis es la presencia de lesiones circulares o anulares que tienen bordes elevados y una apariencia roja y escamosa en el borde externo. Estas lesiones pueden ser pruriginosas y pueden aumentar de tamaño con el tiempo. En casos más severos, pueden desarrollarse múltiples lesiones en diferentes áreas del cuerpo.
El historial de exposición a una mascota infectada es un factor relevante en el diagnóstico de la tiña corporis. Las mascotas, como gatos y perros, pueden portar hongos dermatofitos en su pelaje, lo que facilita la transmisión a los humanos a través del contacto directo. Los signos de infección en las mascotas pueden incluir una erupción escamosa en la piel o la presencia de parches de alopecia.
Microsporum es uno de los géneros de hongos dermatofitos que pueden causar tiña corporis. La exposición a un animal infectado con Microsporum es una indicación importante en el historial médico del paciente. Trichophyton rubrum es otro patógeno comúnmente asociado con la tiña corporis, especialmente cuando la infección se extiende desde otras áreas del cuerpo, como la tiña crural (en la ingle), la tiña pedis (pie de atleta) o la tiña manuum (manos).
Hallazgos clínicos
A. Síntomas y signos:
La tiña corporis, también conocida como tiña circinata, se manifiesta con una variedad de síntomas y signos característicos. Uno de los síntomas más comunes es la picazón, que puede variar en intensidad y puede ser leve o severa, dependiendo de la extensión y la gravedad de la infección. Esta picazón puede ser molesta para el paciente y puede provocar irritación de la piel.
Las lesiones clásicas de la tiña corporis se presentan como anillos o placas circulares de eritema, que es un enrojecimiento de la piel, con un borde escamoso que avanza. Este borde escamoso puede ser más notable en el borde externo de la lesión y puede estar compuesto por piel seca, escamosa o descamada. A medida que la infección progresa, este borde escamoso puede expandirse hacia afuera, mientras que el centro de la lesión tiende a aclararse.
El patrón de lesiones circulares o anulares con borde elevado y piel eritematosa es característico de la tiña corporis y puede ayudar en su diagnóstico clínico. Sin embargo, es importante tener en cuenta que las presentaciones clínicas pueden variar, y las lesiones pueden tener diferentes aspectos según la gravedad de la infección y la respuesta del sistema inmunológico del paciente.
B. Hallazgos de laboratorio:
Para confirmar el diagnóstico de tiña corporis de manera definitiva, se requiere la realización de pruebas de laboratorio. Uno de los métodos más comunes para diagnosticar la tiña corporis es mediante la preparación o el cultivo de hidróxido de potasio (KOH). En este procedimiento, se toma una muestra de la piel afectada y se trata con una solución de KOH, lo que permite la visualización de las estructuras fúngicas bajo el microscopio.
La preparación de KOH revela la presencia de hifas fúngicas características, que son estructuras filamentosas del hongo dermatofito responsable de la infección. Estas hifas fúngicas son visibles como filamentos delgados y ramificados que se entrelazan en la muestra de piel afectada. La identificación de estas hifas fúngicas en la preparación de KOH confirma el diagnóstico de tiña corporis y ayuda a diferenciarla de otras condiciones cutáneas con síntomas similares.
Además del KOH, también se pueden realizar cultivos fúngicos para aislar y identificar el organismo responsable de la infección. Los cultivos fúngicos pueden proporcionar información adicional sobre la especie específica de hongo dermatofito involucrado en la tiña corporis, lo que puede ser útil para guiar el tratamiento antifúngico adecuado.
Diagnóstico diferencial
Los estudios de hongos positivos son fundamentales para distinguir la tiña corporis de otras lesiones cutáneas con configuración anular. La tiña corporis es una infección fúngica superficial causada por hongos dermatofitos, y su diagnóstico diferencial es crucial debido a las similitudes en la presentación clínica con otras afecciones cutáneas.
La presencia de resultados positivos en los estudios de hongos, como la preparación o el cultivo de hidróxido de potasio (KOH) mencionados anteriormente, confirma la presencia de hongos dermatofitos en las lesiones cutáneas. Esta confirmación es crucial para distinguir la tiña corporis de otras afecciones que pueden presentar lesiones anulares, pero que tienen causas diferentes y requieren enfoques terapéuticos distintos.
Por ejemplo, las lesiones anulares de la psoriasis, el lupus eritematoso, la sífilis, el granuloma anular y la pitiriasis rosada son afecciones que pueden presentar configuraciones similares a las de la tiña corporis. Sin embargo, cada una tiene características clínicas distintivas que ayudan a diferenciarlas.
- La psoriasis se caracteriza por tener lesiones típicas en áreas específicas del cuerpo, como codos, rodillas, cuero cabelludo y uñas. Estas lesiones no están asociadas con infecciones fúngicas y tienen un aspecto diferente al de la tiña corporis.
- El lupus eritematoso y la sífilis secundaria pueden manifestarse con lesiones anulares, pero tienen distribuciones y características específicas que las distinguen de la tiña corporis. Por ejemplo, la sífilis secundaria suele presentar lesiones características en palmas, plantas y membranas mucosas.
- La pitiriasis rosada puede presentar múltiples lesiones simétricas en el tronco, pero estas lesiones son diferentes en apariencia a las de la tiña corporis y generalmente no tienen una asociación con hongos dermatofitos.
- El granuloma anular es otra condición que puede presentar lesiones anulares, pero carece de escamas y no está asociado con infecciones fúngicas.
Prevención
La prevención es una parte crucial en el manejo de la tiña corporis y otras infecciones fúngicas de la piel. Adoptar medidas preventivas adecuadas no solo ayuda a evitar la propagación de la enfermedad, sino que también puede reducir la posibilidad de recurrencias en el futuro.
Una de las estrategias preventivas importantes es tratar a las mascotas del hogar que puedan estar infectadas, especialmente en el caso de infecciones causadas por el hongo Microsporum. Los gatos y los perros son portadores comunes de hongos dermatofitos, y pueden transmitir la infección a los humanos a través del contacto directo. Al tratar a las mascotas infectadas, se reduce la carga de hongos en el entorno doméstico, lo que disminuye el riesgo de transmisión a los miembros de la familia y a otras mascotas.
Además del tratamiento de las mascotas, existen medidas preventivas específicas que pueden ayudar a reducir el riesgo de recurrencia de la tiña corporis:
- Uso de polvos para pies: El uso de polvos para pies, especialmente aquellos que contienen agentes antifúngicos, puede ayudar a mantener los pies secos y prevenir la proliferación de hongos. Estos polvos pueden aplicarse diariamente en los pies y en otras áreas propensas a la sudoración, lo que ayuda a mantener un ambiente menos propicio para el crecimiento de hongos.
- Mantener los pies secos: Mantener los pies secos es fundamental para prevenir la tiña corporis, ya que los hongos dermatofitos prosperan en ambientes húmedos y cálidos. Se recomienda usar calzado que permita la ventilación adecuada de los pies y cambiar los calcetines regularmente, especialmente después de hacer ejercicio o sudar. Usar sandalias en áreas comunes, como vestuarios o piscinas, también puede reducir el contacto con superficies contaminadas.
- Buena higiene corporal: Mantener una buena higiene corporal es esencial para prevenir la propagación de la infección y reducir el riesgo de recurrencias. Se recomienda lavar regularmente la piel con agua y jabón, prestando especial atención a las áreas propensas a la sudoración, como las axilas y la ingle. Secar bien la piel después del baño también es importante para evitar la humedad que favorece el crecimiento de hongos.
Al implementar estas medidas preventivas de manera regular, se puede reducir significativamente el riesgo de contraer tiña corporis y otras infecciones fúngicas de la piel, así como minimizar las posibilidades de recurrencia en el futuro.
Complicaciones
Las complicaciones asociadas con la tiña corporis pueden surgir cuando la infección no se trata adecuadamente o cuando se produce una propagación o una sobreinfección bacteriana. Estas complicaciones pueden afectar tanto la piel como los folículos pilosos, y pueden requerir un enfoque terapéutico más agresivo para su resolución.
- Extensión de la enfermedad a lo largo de los folículos pilosos: En casos más graves de tiña corporis, la infección fúngica puede extenderse a lo largo de los folículos pilosos, lo que se conoce como dermatofitosis del folículo piloso. Esto puede manifestarse clínicamente como la formación de pápulas (elevaciones pequeñas y sólidas) y pústulas (lesiones llenas de pus) en las áreas afectadas de la piel. La extensión a los folículos pilosos puede hacer que la infección sea más difícil de tratar con agentes tópicos solamente, y puede requerir el uso de antifúngicos sistémicos, administrados por vía oral, para lograr una cura completa. Estos antifúngicos sistémicos pueden incluir medicamentos como el itraconazol, el fluconazol o el terbinafina, y su uso debe ser supervisado por un médico.
- Pioderma: La sobreinfección bacteriana de las lesiones de tiña corporis puede dar lugar a una afección conocida como pioderma. La sobreinfección bacteriana puede ocurrir cuando las lesiones de la tiña corporis se vuelven secundariamente infectadas con bacterias, como Staphylococcus aureus o Streptococcus pyogenes, que son comúnmente presentes en la piel. Esto puede conducir a la formación de pústulas, costras y un aumento en el enrojecimiento y la inflamación de las lesiones. El tratamiento de la pioderma generalmente implica el uso de antibióticos tópicos o sistémicos, dependiendo de la gravedad de la infección.
Tratamiento
A. Medidas locales:
El tratamiento de la tiña corporis generalmente comienza con medidas locales utilizando antifúngicos tópicos, que son efectivos para combatir la infección en la piel. Los antifúngicos tópicos son medicamentos que se aplican directamente sobre las lesiones cutáneas afectadas. Varios agentes antifúngicos tópicos han demostrado eficacia en el tratamiento de la tiña corporis, incluyendo la terbinafina, la butenafina, el econazol, el miconazol y el clotrimazol.
Estos medicamentos funcionan al inhibir el crecimiento y la propagación de los hongos dermatofitos responsables de la infección. La terbinafina y la butenafina se consideran opciones especialmente eficaces, ya que requieren cursos de tratamiento más cortos y generalmente conducen a una respuesta más rápida en comparación con otros antifúngicos tópicos. Es importante aplicar estos medicamentos según las indicaciones del médico y continuar el tratamiento durante 1 a 2 semanas después de que las lesiones hayan desaparecido clínicamente para prevenir recurrencias.
Es crucial evitar el uso de preparaciones que combinen antifúngicos con corticosteroides potentes, como el dipropionato de betametasona con clotrimazol (lotrisona), para el tratamiento de la tiña corporis. El uso prolongado e inadecuado de corticosteroides de alta potencia puede suprimir la respuesta inmunológica local y causar efectos secundarios adversos, especialmente en áreas de la piel con pliegues, como la ingle o las axilas.
B. Medidas sistémicas:
En casos más graves o resistentes de tiña corporis, se puede considerar el uso de medicamentos antifúngicos sistémicos, que se administran por vía oral. Dos opciones comunes son el itraconazol y la terbinafina.
El itraconazol se puede administrar como un “pulso” de una sola semana de duración, con una dosis de 200 mg por día. Esta dosis pulsátil se ha demostrado eficaz en el tratamiento de la tiña corporis y puede ser preferible en ciertos casos debido a su conveniencia y a su perfil de efectos secundarios.
La terbinafina es otra opción antifúngica sistémica, que se administra a una dosis de 250 mg por día durante un mes. Esta opción puede ser adecuada para aquellos que no responden al itraconazol o que prefieren un curso de tratamiento más prolongado.
Pronóstico
La tiña corporis, siendo una infección fúngica superficial de la piel, suele responder favorablemente al tratamiento, ya sea con terapia tópica o agentes orales, en un período relativamente corto de tiempo, generalmente dentro de las 4 semanas siguientes al inicio del tratamiento. Varios factores contribuyen a esta rápida respuesta terapéutica:
- Eficacia de los antifúngicos: Los antifúngicos utilizados en el tratamiento de la tiña corporis, ya sean tópicos o sistémicos, son eficaces para combatir los hongos dermatofitos responsables de la infección. Estos medicamentos actúan inhibiendo el crecimiento y la propagación de los hongos, lo que ayuda a eliminar la infección y a restaurar la salud de la piel afectada.
- Acción directa sobre la infección: Tanto los antifúngicos tópicos como los sistémicos se aplican directamente sobre las lesiones cutáneas afectadas o se distribuyen por todo el cuerpo a través del sistema circulatorio, respectivamente. Esto permite que los medicamentos lleguen a las áreas infectadas de la piel y actúen directamente sobre los hongos, acelerando la eliminación de la infección.
- Rápida resolución de los síntomas: Los pacientes suelen experimentar una mejoría rápida en los síntomas después de iniciar el tratamiento, incluyendo la reducción del enrojecimiento, la inflamación, la picazón y la descamación de la piel. Esta mejoría temprana en los síntomas contribuye a una sensación de alivio para el paciente y puede motivarlo a seguir el tratamiento de manera adecuada.
- Cumplimiento del tratamiento: La mayoría de los casos de tiña corporis responden bien al tratamiento cuando se sigue un régimen terapéutico adecuado y se cumplen las indicaciones del médico. Es importante aplicar los antifúngicos tópicos con regularidad según las instrucciones y completar los cursos de tratamiento con agentes orales según lo prescrito, incluso si las lesiones cutáneas han desaparecido antes de tiempo. Esto ayuda a prevenir recurrencias y asegura una curación completa de la infección.
 Síguenos en X: @el_homomedicus y @enarm_intensivo
APRENDER CIRUGÍA
Síguenos en X: @el_homomedicus y @enarm_intensivo
APRENDER CIRUGÍA